Анкилозы височно-нижнечелюстного сустава у детей
и подростков. Современные взгляды, подходы в лечении
и реабилитация в различные периоды детского возраста
Я.В. Шорстов, О.З. Топольницкий, С.А. Ульянов,
ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова»
Приведены результаты лечения 139 пациентов с анкилозом височно-нижнечелюстного сустава за
период с 2000 по 2014 год. В статье рассматриваются вопросы этиологии, механизмы
возникновения анкилозов ВНЧС у детей. Приведены методы лечения на этапах реабилитации
в различные периоды детского возраста. Тактика лечения используется на кафедре детской
челюстно-лицевой хирургии МГМСУ.
Ключевые слова: анкилоз ВНЧС, дистракционный остеогенез.
Results of treatment of 139 patients with TMJ ankylosis for the period from 2000 to 2014. This article
discusses the etiology, mechanisms of TMJ ankylosis in children. Methods of treatment stages of rehabilitation in different periods of childhood. Tactics of treatment used at the Department of Children’s
Maxillofacial Surgery MSMSU.
Key words: TMJ ankylosis, distraction osteogenesis.
Под нашим наблюдением и на лечении с 2000 по 2014 г. находились 139 детей с анкилозом височно-нижнечелюстного сустава (ВНЧС). По данным архива кафедры
в 2000 году на долю анкилозов, возникших после гематогенного остеомиелита на фоне сепсиса, приходилось 50% всех случаев.
В 2014 году отмечено изменение структуры причин возникновения анкилозов. Мы видим уменьшение доли анкилозов, возникших вследствие гематогенного остеомиелита на фоне сепсиса до 40% и увеличение доли посттравматических анкилозов, в том числе возникших в результате уличной травмы. По нашим данным доля посттравматических анкилозов составляет 43%, включая родовую травму, на долю которой приходится до 38% от всех анкилотических поражений, что согласуется с данными других авторов [1, 2]. В 6% случаев этиологию анкилоза на основании анамнестических данных выявить не удалось. Однако появление первых признаков заболевания в первые месяцы жизни ребенка и отсутствие у него в анамнезе клинических проявлений и последствий сепсиса могут свидетельствовать о родовой травме. Предрасполагающими факторами для родовой травмы могут быть: сужение родовых путей матери, повышенная масса плода, ускоренные или затяжные роды.
Такие факторы способствуют повышению давления на голову плода со стороны
стенок раневого канала и увеличивают продолжительность компрессионного воздействия на ткани ЧЛО [3].
По данным зарубежных источников посттравматические анкилозы составляют от 26 до 97%, из которых основную долю составляют анкилозы после бытовой травмы,
дорожной, спортивной. По нашим данным формирование анкилотическихпоражений может происходить при различных типах смещения малого фрагмента при переломе суставного отростка: после медиального смещения мыщелкового отростка, после латерального смещения, а также при вколоченном переломе [4]. Проведя анализ коронарных срезов на КТ после травмы и после формирования анкилоза, было отмечено, что в 78% случаев анкилозы наступали после медиального смещения отломков и представили различные варианты изображений (рис. 3). На основании анализа компьютерных томограмм нами отмечено, что наиболее часто (в 71% случаев посттравматических анкилозов) к анкилозам приводят вколоченные (раздробленные, компрессионные) переломы, при которых происходит разрыв суставного диска, с частичной гибелью его элементов.
По нашему мнению, именно вколоченные переломы, а иногда и компрессия диска с его дислокацией или разрывы диска во время родовой травмы даже без перелома
мыщелкового отростка являются причиной анкилозирования суставной головки. К этому предрасполагают такие анатомические особенности ВНЧС у новорожденного
ребенка, как малая толщина диска, тонкое хрящевое покрытие суставной головки или ее отсутствие, отсутствие суставного бугорка, возрастная несостоятельность
связочного аппарата.
Анкилозы могут формироваться после перелома с латеральным смещением фрагмента. Из анализа факторов [5], которые могут способствовать
развитию посттравматического анкилоза височнонижнечелюстного сустава, на основании клинических и экспериментальных данных предполагается, что первостепенное значение имеет расположение мениска по отношению к малому фрагменту. Предполагается, что мениск обычно служит барьером для предотвращения слияния дистального фрагмента с суставной ямкой и что анкилоз
обычно возникает, если эта связь не поддерживается.
Диагностика.
На современном этапе постановка диагноза
анкилоза ВНЧС и планирование хирургического лечения должны проводиться с использованием современных методов диагностики: МСКТ и конусно-лучевой томографии. Использование ОПТГ дает лишь поверхностное представление о характере анкилотических изменений.
Лечение анкилоза ВНЧС. За рубежом наиболее распространен 7-ступенчатый протокол лечения детей с анкилозами ВНЧС [6]. Семиступенчатый протокол состоит из следующих этапов:
1) агрессивное удаление фиброзной ткани и/или
анкилотических масс
2) короноидэктомия на стороне поражения,
3)короноидэктомия на противоположной стороне, если после проведения 1-го и 2-го пунктов не достигнуто максимального межрезцового расстояния более 35 мм,
4) прокладывание между раневыми поверхностями миофасциального височного лоскута или нативного диска, если он сохранен,
5) реконструкция утраченного фрагмента ветви с помощью одномоментной дистракции или реберно-хрящевым аутотрансплантатом с жесткой фиксацией,
6) ранняя мобилизация нижней челюсти.
Если для реконструкции мыщелкового отростка используется дистракционный остеогенез, движения начинаются со дня операции. Пациенты, у которых использовался реберный аутотрансплантат, начинают движения с 10 суток. На завершающем, седьмом этапе, все получают активную гимнастику и физиолечение.
В нашей клинике тактика хирургического лечения припервичном обращении зависит от возраста пациента, уровня костных разрастаний (степени вовлечения ветви),
одно- или двустороннего поражения.
1. При первичном вмешательстве в зависимости от возраста пациента и уровня костных разрастаний в области сустава рекомендовано применять следующие виды хирургического лечения: детям в возрасте до трех лет проводить резекцию
венечного и мыщелкового отростков и удаление анкилотических разрастаний с разграничением раневых костных поверхностей путем интерпозиции височной фасции, с прокладыванием между раневыми костными поверхностями суставного диска в случае его частичного сохранения, выкраивания мышечно-надкостничного лоскута с жевательной мышцы. В послеоперационном периоде – вытяжение (скелетное), миогимнастика, физиолечение, ортодонтическое лечение.
У детей старше трехлетнего возраста тактика хирургического лечения зависит от степени вовлечения ветви нижней челюсти в патологический процесс.
1. Если после удаления анкилотических разрастаний сохраняется менее половины высоты ветви, проводится одномоментная костная пластика ветви композитным
эндопротезом «Карбопол».
2. Если после удаления анкилотических разрастаний сохраняется половина высоты ветви, одномоментно проводится наложение КДУ или аутопластика.
3. Если после удаления анкилотических разрастаний сохраняется 3/4 высоты ветви, то осуществляется удаление анкилотических разрастаний с интерпозицией височной фасции, неизмененного суставного диска, жевательной мышцы, с последующим скелетным вытяжением.
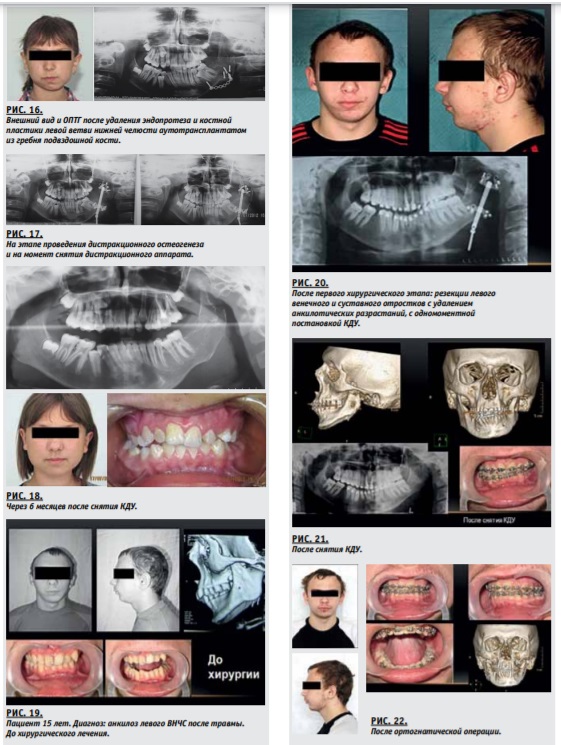
Во всех случаях проводится резекция венечного отростка, который иногда может использоваться для аутопластики. У этой группы пациентов через 6–12 месяцев после первичной операции проводится компрессионно-дистракционный остеогенез на ветви нижней челюсти.
2. По мере роста пациента, через 3–5 лет, вне зависимости от использованного метода при первичном лечении, формируется комплекс вторичных деформаций костей
лицевого скелета: укороченная ветвь на стороне поражения, увеличение угла нижней челюсти, укороченный альвеолярный отросток верхней челюсти на стороне поражения и др. С целью устранения комплекса деформаций в
возрасте 9–12 лет необходимо применять компрессионнодистракционный остеогенез нижней челюсти или замену эндопротеза мыщелкового отростка по показаниям.
При повторном обращении нами выявлены различной степени дефекты ветви нижней челюсти на стороне поражения. Во всех случаях отмечены дегенеративные изменения оставшегося фрагмента ветви – уменьшение доли губчатого
вещества и увеличение объема кортикальной кости, что наиболее выражено при втором и третьем типе изменений. При втором типе изменений ветви в 40% случаев и у всех пациентов при третьем типе перед постановкой КДУ с целью создания условий для постановки дистракционного аппарата проводилась костная пластика дефекта ветви аутотрансплантатом из гребня подвздошной кости. В условиях дефицита
костной ткани в области оперированной ветви как по толщине, так и по высоте. Цель данного этапа: нормализовать контуры нижней трети лица, создать условия для ортодонтического лечения, создать условия для проведения ортогнатической операции в более старшем возрасте.
3. На завершающем этапе реабилитации у пациентов в
возрасте 16 лет и старше, имеющих выраженные двучелюстные несимметричные деформации, проводится ортодонтическая подготовка и хирургическое вмешательство на верхней и нижней челюстях (двучелюстная ортогнатическая операция с выравниванием окклюзионной плоскости, костная пластика дефекта ветви нижней челюсти, остеотомия подбородочного отдела и/или коррекция его
эндопротезом «Карбопол» по показаниям).
Литература
1. Рогинский В.В., Берлова М.М., Арсенина О.И. и др. Реабилитация детей
с анкилозирующими поражениями ВНЧС. Московский центр детской челюстнолицевой хирургии: 10 лет — результаты, итоги, выводы. М.: Детстомиздат,
2002. С. 189-205.
Roginsky V.V., Berlova M.M. Arsenina O.I. Reabilitacija detei s ankilosirujusimi
poragenijami VNHS. Moskovski centr detskoi chelustno-licevoi hirurgii: 10 letrezultati, itogi, vivodi. M.: Detstomizdat, 2002. S. 189-205.
2. Колесов А.А., Каспарова Н.Н., Ю.И.Воробьев. Заболевания височнонижнечелюстного сустава у детей и подростков. М.: Медицина, 1989.
Kolesov A.A., Kasparova N.N. Y.I.Vorobev. Zabolevanija visochnonignechelustnogo sustava u detei I podrostkov. M.: Medicina, 1981.
3. Монография. Водолацкий М.П. Повреждения челюстно-лицевой области при родах и их последствия. 2009.
Monografia. Vodolackiy M.P. Povregdenija chelustno-licevoi oblasti pri
rodah i ih posledstvija. 2009.
4. Ferretti C., Bryant R., Becker P., Lawrence C. Temporomandibular joint
morphology following post-traumatic ankylosis in 26 patients. Int J Oral Maxillofac
Surg. 2005. Vol. 34 (4). Р. 376-381.
5. Laskin D.M. 1978 Int J Oral Surg. Aug;7(4):340-5. Role of the meniscus in the
etiology of posttraumatic temporomandibular joint ankylosis. Int J Oral Maxillofac
Surg. 2001. Jun. Vol. 30 (3). Р. 189-193.
6. Kaban L.B., Bouchard C., Troulis M.J. A protocol for management of
temporomandibular joint ankylosis in children. J Oral Maxillofac Surg. 2009. Sep.
Vol. 67 (9). Р. 1966-1978. doi: 10.1016/j.joms.2009.03.071.